Сезонні виклики у дітей із кропив’янкою
 Кропив’янка може бути складною проблемою для практикуючих лікарів-педіатрів. Основні виклики пов’язані з діагностикою, визначенням алергену, лікуванням та управлінням хронічною формою захворювання. Особливо гостро проблема ведення педіатричних пацієнтів із кропив’янкою стоїть у весняно-літній період, оскільки саме в цей час діти частіше зазнають алергічних реакцій через збільшену кількість алергенів, таких як пилок рослин, комахи та інші фактори навколишнього середовища. В такому випадку стратегія «уникнення алергенів» не працює, оскільки у навколишньому середовищі надто багато провокуючих агентів, тому питання ефективної та безпечної фармакотерапії для дітей зі схильністю до алергічних реакцій є важливим питанням сучасної педіатрії.
Кропив’янка може бути складною проблемою для практикуючих лікарів-педіатрів. Основні виклики пов’язані з діагностикою, визначенням алергену, лікуванням та управлінням хронічною формою захворювання. Особливо гостро проблема ведення педіатричних пацієнтів із кропив’янкою стоїть у весняно-літній період, оскільки саме в цей час діти частіше зазнають алергічних реакцій через збільшену кількість алергенів, таких як пилок рослин, комахи та інші фактори навколишнього середовища. В такому випадку стратегія «уникнення алергенів» не працює, оскільки у навколишньому середовищі надто багато провокуючих агентів, тому питання ефективної та безпечної фармакотерапії для дітей зі схильністю до алергічних реакцій є важливим питанням сучасної педіатрії.
Одним із частих клінічних проявів алергії у дітей є кропив’янка. І хоча в останнє десятиліття у вивченні етіології та патогенезу цього захворювання досягнуті значні успіхи, в тому числі розроблено класифікацію, нові підходи до терапії та профілактики рецидивів захворювання, проте проблема менеджменту пацієнтів із кропив’янкою, особливо дітей, залишається актуальною для сучасної медицини.
Кропив’янку, що триває до 6 тижнів, відносять до гострої спонтанної, а більше 6 тижнів – до хронічної кропив’янки (ХК). Причину виникнення кропив’янки у дітей часто складно встановити. Однак найчастіше причиною виникнення гострої кропив’янки у дітей є інфекційні чинники (респіраторна вірусна інфекція, бактеріальна, паразитарна), харчова та медикаментозна алергія. ХК поділяють на спонтанну від відомих (найчастіше аутоімунна ХК) і невідомих причин та індуковану (дермографізм, холодову, сонячну, вібраційну, холінергічну, від тиску, аквагенну).
Згідно з результатами власного дослідження, однією з проблем у дітей із пилковою алергією (полінозом) є перехресна харчова алергія, яка може клінічно проявлятися кропив’янкою, зумовлена схожістю за будовою та функціями алергенів пилку і рослинної їжі. Найбільш поширеним серед дітей є березово-харчовий синдром, який становить 71,7% серед усіх полінозів. У цієї групи пацієнтів найчастіше відмічається оральний алергічний синдром (ОАС; у 100% випадків), однак також може спостерігатися кропив’янка (40%), ангіонабряк (15%) та рідко – анафілаксія (8,3%). ОАС частіше розвивається у дітей старшого віку після вживання сирих свіжих фруктів та овочів і супроводжується «слуховим» свербежем, поколюванням і набряком губ, язика, піднебіння, ротоглотки. У нашому дослідженні найбільш частою причиною розвитку ОАС були фундук, яблука, персик та морква. Другим за поширеністю станом у дітей із перехресною харчовою алергією була кропив’янка у весняний період, причиною розвитку якої була перехресна алергія на патогенез – пов’язані білки (PR-10) фруктів, овочів та горіхів. Якщо у дитини із сезонним алергічним ринітом/ринокон’юнктивітом є сезонні ознаки кропив’янки, причиною такого стану може бути пилково-харчовий синдром, для діагностики якого використовують шкірні прик-тести з екстрактами та свіжими фруктами і овочами, а також молекулярну алергодіагностику.
Основними принципами лікування «сезонних» алергічних захворювань є:
- навчання пацієнтів;
- уникнення контакту з алергеном;
- застосування фармакотерапії та алергенспецифічної імунотерапії.
Згідно з міжнародними рекомендаціями Європейської академії алергології та клінічної імунології (European Academy of Allergy and Clinical Immunology, EAACI), Глобальної європейської спілки алергії та астми (Global Allergy and Asthma European Network, GA2LEN), Європейського дерматологічного форуму (European Dermatology Forum, EDF) й Азійсько-Тихоокеанської асоціації алергічної астми та клінічної імунології (The Asia Pacific Association of Allergy, Asthma, and Clinical Immunology, APAAACI) щодо визначення, класифікації, діагностики та лікування пацієнтів із кропив’янкою, необхідно розпочинати терапію під контролем спеціаліста зі стандартної дози антигістамінних препаратів (АГП) II покоління (рис. 1). 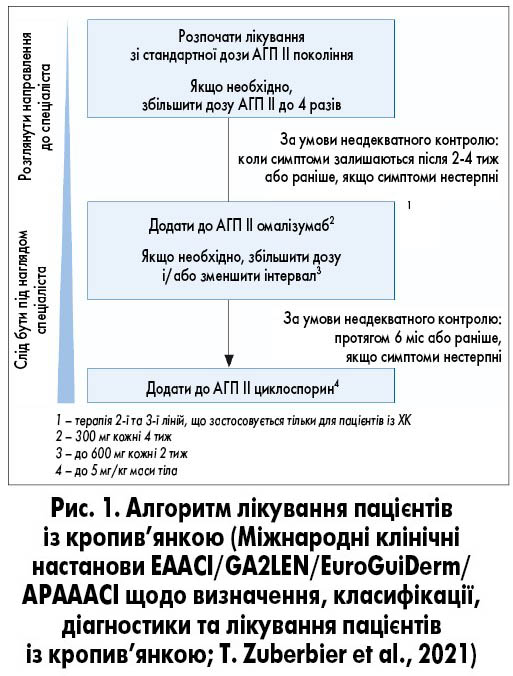
Пацієнтам із ХК, які не відповідають на терапію стандартними дозами АГП II покоління, рекомендовано збільшити дозу останніх у 4 рази, перш ніж розглядати інші методи лікування. За відсутності адекватної відповіді на лікування та збереження симптомів після 2-4 тижнів лікування чи наявності нестерпних симптомів до цього періоду часу рекомендовано додати до АГП II покоління омалізумаб (300 мг кожні 4 тижні). За потреби можна розглянути збільшення дози омалізумабу та/чи зменшення інтервалу між його прийомами (до 600 мг кожні 2 тижні). У разі відсутності адекватного контролю над розвитком захворювання протягом 6 місяців або до цього періоду часу при нестерпності симптомів хвороби можна додати до АГП II покоління циклоспорин (до 5 мг/кг маси тіла). У дітей пропонується використовувати ідентичний алгоритм лікування ХК з обережністю та урахуванням дозування препаратів залежно від маси тіла пацієнтів. В огляді даних літератури M. Sanchez-Borges та співавт. (2014) щодо оцінки ефективності підвищення доз неседативних АГП у 4 рази у пацієнтів із ХК зазначалося, що відповідь на лікування відрізнялася при прийомі лікарських засобів різних груп (рис. 2). Так, застосування біластину у дозі 80 мг було ефективним у 60%, левоцетиризину – у 21,7% та дезлоратадину – у 27,1% випадків. У результаті дослідження автори зробили також висновок про ефективність застосування підвищених доз неседативних АГП при ХК. При цьому застосування високих доз дезлоратадину, левоцетиризину та біластину не супроводжувалося розвитком нових непередбачуваних побічних явищ (ПЯ).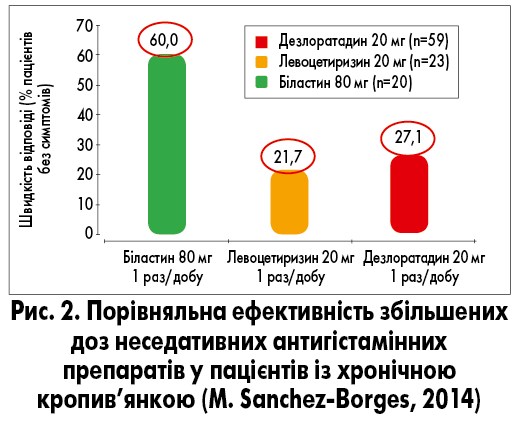
Варто зазначити, що у погоджувальному документі GA2LEN зазначено, що не рекомендується застосовувати АГП I покоління для лікування алергії у дорослих та дітей, оскільки препарати I покоління вільно проникають через гематоенцефалічний бар’єр (ГЕБ). Згідно з міжнародними рекомендаціями EAACI/GA2LEN/EDF/APAAACI, АГП II покоління рекомендовано застосовувати як засоби 1-ої лінії терапії всіх типів кропив’янки (T. Zuberbier et al., 2021). J. Bousquet та співавт. (2001) і T. Zuberbier та співавт. (2014) вважають, що варто надавати перевагу II поколінню АГП над I у зв’язку з їх кращими показниками співвідношення ефективності/безпеки, фармакокінетичними властивостями й відсутністю антихолінергічних і седативних ПЯ. Крім того, більшість неседативних АГП є субстратами P-глікопротеїну, тому їх проникнення через ГЕБ є обмеженим. У випадку, коли препарати не є субстратами P-глікопротеїну (наприклад АГП I покоління), вони потрапляють у мозковий кровообіг і, проникаючи через ГЕБ, тісно зв’язуються з Н1-рецепторами в мозку і спричинюють розвиток ПЯ (H. Kawauchi et al., 2019; P.R. Ciado et al., 2010).
Ефекти седації та інші побічні ефекти H1-антигістамінних препаратів у ЦНС різняться залежно від здатності молекул проникати через ГЕБ та зв’язуватися з H1-рецепторами в мозку. Дослідження методом позитронно-емісійної томографії (ПЕТ) зайнятості H1-рецепторів головного мозку, що корелює з седацією та іншими порушеннями ЦНС, стали основою для створення класифікації антигістамінних препаратів, відповідно до якої їх поділяють на 3 підгрупи:
- седативні (зайнятість H1-рецепторів мозку ≥50%);
- менш седативні (зайнятість H1-рецепторів мозку 20-50%);
- неседативні (зайнятість H1-рецепторів мозку <20%).
Результати дослідження H. Kawauchi та співавт. (2019) продемонстрували, що біластин у дозі 20 мг не відрізнявся від плацебо за здатністю зв’язуватися з H1-рецепторами в мозку (рис. 3). Крім того, зайнятість мозкових H1-рецепторів біластином була нижчою за історичні показники для інших Н1-антигістамінних препаратів ІІ покоління. Обмежене проникнення біластину через ГЕБ та низький рівень зв’язування з церебральними H1-рецепторами пояснюються його низькою розчинністю в ліпідах та опосередкованим Pg-pефлюксним виведенням препарату із ЦНС.
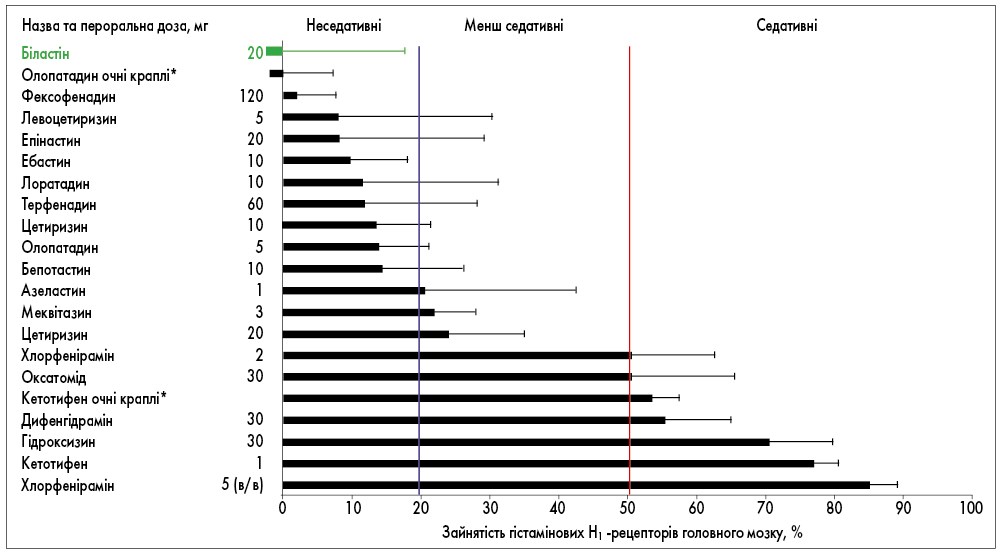 Рис. 3. Зайнятість гістамінових H1‑рецепторів головного мозку (середній відсоток ± стандартне відхилення) антигістамінними препаратами (адаптовано з H. Kawauchi et al., 2019)
Рис. 3. Зайнятість гістамінових H1‑рецепторів головного мозку (середній відсоток ± стандартне відхилення) антигістамінними препаратами (адаптовано з H. Kawauchi et al., 2019)
Примітки: дані отримано в результаті ПЕТ після перорального одноразового введення, інстиляції очних крапель (*) або внутрішньовенного (в/в) введення; дані були отримані більш ніж однією дослідницькою групою.
 Еволюція розвитку АГП бере початок з 1937 р. з моменту появи перших препаратів. У подальшому робота науковців була спрямована на зменшення вираженості седативного ефекту АГП, що призвело до появи на фармацевтичному ринку АГП II покоління, вибір яких залежить від багатьох факторів, зокрема безпеки та ефективності, впливу на психомоторні функції, здатності викликати сонливість у пацієнтів. Згідно з поточними рекомендаціями, пероральні неседативні АГП II покоління є препаратами 1-ої лінії терапії для лікування алергічного риніту та кропив’янки, причому біластин є найновішим доступним варіантом (P.R. del Rіo et al., 2021).
Еволюція розвитку АГП бере початок з 1937 р. з моменту появи перших препаратів. У подальшому робота науковців була спрямована на зменшення вираженості седативного ефекту АГП, що призвело до появи на фармацевтичному ринку АГП II покоління, вибір яких залежить від багатьох факторів, зокрема безпеки та ефективності, впливу на психомоторні функції, здатності викликати сонливість у пацієнтів. Згідно з поточними рекомендаціями, пероральні неседативні АГП II покоління є препаратами 1-ої лінії терапії для лікування алергічного риніту та кропив’янки, причому біластин є найновішим доступним варіантом (P.R. del Rіo et al., 2021).
Результати дослідження Recto та співавт. (2017) показують, що біластин є кращим вибором через його високу ефективність, безпеку та відсутність седативного ефекту, особливо для лікування пацієнтів із кропив’янкою. Для цього лікарського засобу характерна низька здатність зв’язуватися з H1-гістаміновими рецепторами порівняно з іншими АГП II покоління (I. Jauregui et al., 2015). Біластин є найбільш селективним до H1-гістамінових рецепторів, тому не проникає через ГЕБ та не спричинює седативного ефекту.
У дослідженні M. Farre та співавт. (2014) застосування біластину не супроводжувалося суб’єктивними відчуттями сонливості чи об’єктивним порушенням психомоторної функції серед здорових чоловіків віком від 20 до 39 років. Фармакокінетичний аналіз та оцінка профілю безпеки застосування цього препарату у дозі 10 мг у дітей 6-11 років із кропив’янкою підтвердили ефективність його застосування у такій дозі та схожість профілю його безпеки з плацебо (M. Rodriguez et al., 2019). Біластин у дозі 10 мг розроблений відповідно до настанов Європейського агентства з оцінювання лікарських препаратів (European Medicines Agency, EMA) та норм Євросоюзу щодо лікарських засобів для використання в педіатрії. У рекомендаціях EAACI біластин включений до переліку АГП, добре вивчених у дітей, із високим показником довгострокової безпеки.
В Україні оригінальний біластин представлений у двох лікарських формах – таблетках Ніксар® 20 та 10 мг, що диспергуються в ротовій порожнині. Показані до застосування для симптоматичного лікування алергічного ринокон’юнктивіту (сезонного та цілорічного) і кропив’янки. Ніксар® 10 мг показаний дітям віком від 6 до 11 років із масою тіла не менше 20 кг, Ніксар® у дозі 20 мг – дорослим і дітям від 12 років. Для полегшення симптомів алергічного ринокон’юнктивіту та кропив’янки рекомендується застосовувати 1 раз на добу. Разова фіксована доза біластину Ніксар® 10 мг у дітей є зручною і підвищує безпеку лікування: оскільки дозу не потрібно розраховувати лікарям або доглядачам дитини, це мінімізує ймовірність помилок у дозуванні. Перевагами цього лікарського засобу є відсутність консервантів у його складі, приємний виноградний смак і швидке диспергування у ротовій порожнині. Форма у вигляді таблеток, що диспергуються в ротовій порожнині, є особливо зручною, оскільки її легко застосовувати дітям, які не можуть чи не хочуть ковтати традиційні пероральні ліки. За потреби таблетку, що диспергується в ротовій порожнині, можна розчинити в ложці води перед прийомом. Також слід зазначити, що відсутність у біластину седативної дії дозволяє застосовувати його протягом тривалого часу без впливу на навчання, продуктивність і когнітивні здібності дітей.
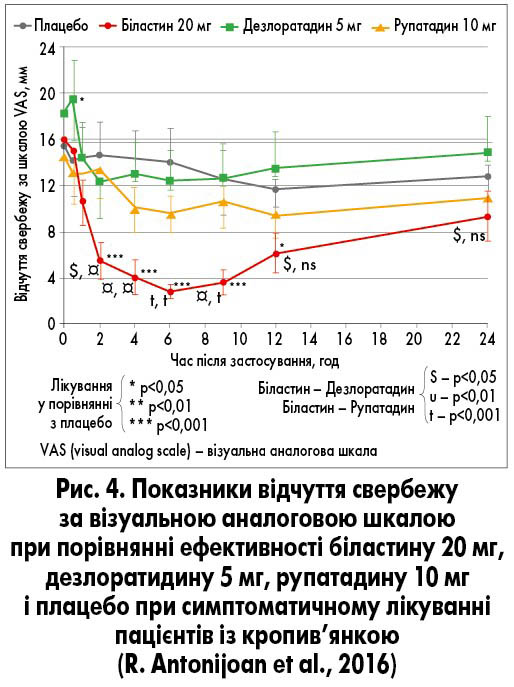
У III фазі дослідження за участю пацієнтів віком 2-11 років з алергічним ринокон’юнктивітом або ХК була показана відсутність різниці щодо частоти розвитку ПЯ, пов’язаних з лікуванням протягом 12 тижнів у пацієнтів, які отримували біластин у дозі 10 мг, та у групі плацебо (рис. 2; Z. Novak et al., 2016). У проспективному перехресному рандомізованому подвійному сліпому плацебо-контрольованому клінічному дослідженні за участю здорових волонтерів віком 18-40 років застосування біластину у дозі 20 мг супроводжувалося найшвидшим початком дії та характеризувалося найбільш вираженим пригніченням утворення пухирів (зменшенням їхньої площі та гіперемії) порівняно з групою прийому дезлоратадину у дозі 5 мг, рупатадину у дозі 10 мг і плацебо (рис. 3). Крім того, біластин суттєво зменшував відчуття свербежу порівняно із плацебо протягом 2-12 годин (R. Antonijoan et al., 2016).
Ефективність/безпеку біластину для полегшення свербежу у пацієнтів із спонтанною ХК або іншими захворюваннями шкіри, що викликають свербіж (атопічним дерматитом, екземою, пруриго), вивчали у дослідженні E. Serra та співавт. (2020). Так, при застосуванні біластину спостерігалося зниження індексу інтенсивності свербежу від вихідного рівня до 8 тижня застосування лікарського засобу (на 1,63 бала) та покращення дерматологічного індексу якості життя на 4-му і 8-му тижнях в усіх групах учасників.
Ефективність застосування біластину у дозі 20 мг порівняно з призначенням левоцетиризину у дозі 5 мг або плацебо 1 раз на добу протягом 28 днів була оцінена у проспективному багатоцентровому мультинаціональному подвійному сліпому плацебо-рандомізованому клінічному випробуванні за участю 525 пацієнтів віком 18-70 років із ідіопатичною ХК. Було встановлено, що біластин ефективніше за плацебо щодо зменшення вираженості свербежу, зниження кількості та розміру пухирів. Крім того, цей засіб виявився ефективним щодо покращення якості життя пацієнтів із ХК за даними опитувальника якості життя пацієнтів (Health-Related Quality of Life, HRQoL; I. Jauregui et al., 2011). K. Martin та співавт. у результатах власного дослідження (2011) продемонстрували, що застосування 20 мг біластину і 10 мг цетиризину характеризувалося схожою ефективністю щодо зменшення вираженості пухирів та еритеми, викликаною дією гістаміну. Головною відмінністю між групами призначення різних препаратів була швидкість настання ефекту, яка була вищою у групі біластину.
Отже, Ніксар® 10 мг є кращим вибором для лікування дітей 6-11 років, Ніксар® – для лікування дітей 12 років і старше завдяки його високій ефективності, безпеці та відсутності седативного ефекту.
Тематичний номер «Педіатрія» № 3 (69) 2023 р.
СТАТТІ ЗА ТЕМОЮ Алергія та імунологія
Серед препаратів, які мають велику доказову базу щодо лікування пацієнтів із захворюваннями дихальних шляхів з алергічним компонентом, особливий інтерес становлять антагоністи лейкотрієнових рецепторів (АЛТР). Ці препарати мають хорошу переносимість у дорослих та дітей, а також, на відміну від інгаляційних кортикостероїдів (ІКС), характеризуються високим комплаєнсом, тому посідають чільне місце в лікуванні пацієнтів із респіраторною патологією. У лютому відбувся міждисциплінарний конгрес із міжнародною участю «Життя без алергії International» за участю провідних вітчизняних міжнародних експертів. Слово мав президент Асоціації алергологів України, професор кафедри фтизіатрії та пульмонології Національного університету охорони здоров’я України ім. П.Л. Шупика (м. Київ), доктор медичних наук Сергій Вікторович Зайков із доповіддю «Місце АЛТР у лікуванні пацієнтів із респіраторною патологією». ...
Розбір клінічного випадку...
Організм людини – це складна жива система, функціонування якої визначається безліччю змінних і задіює величезну кількість механізмів. Зовнішні і внутрішні чинники здатні порушувати регуляцію її діяльності. Однак є механізми, які допомагають ефективно усувати «поломки» в організмі і нормалізувати його стан. Така здатність має назву біорегуляції. Основою біорегуляційної медицини є комплексні біорегуляційні препарати, серед яких одним із найвідоміших є Ехінацея Композитум С. ...
Проблема гострих запальних захворювань верхніх дихальних шляхів (ВДШ), гострого риносинуситу (ГРС) зокрема, є однією з найактуальніших у сучасній клінічній медицині. Останніми роками спостерігають зростання частоти захворювань носа і приносових пазух, що проявляється збільшенням як абсолютних (захворюваності та поширеності), так і відносних (частка в структурі оториноларингологічної патології) показників. В Україні поширеність гострих ринітів, риносинуситів та ринофарингітів сягає 489,9 випадку на 10 тис. населення, а захворюваність – 5-15 випадків на 1 тис. населення залежно від сезону. Такі хворі становлять 60-65% амбулаторних пацієнтів лікарів-отоларингологів. Уніфікований клінічний протокол первинної та спеціалізованої медичної допомоги (УКПМД) призначений забезпечити організацію надання медичної допомоги пацієнтам із ГРС на всіх етапах медичної допомоги для своєчасного виявлення, профілактики та лікування ГРС. ...





