Рекомендації ESH-2023 щодо ведення пацієнтів з артеріальною гіпертензією
Частина 1. Патофізіологія, класифікація та діагностика
Уперше рекомендації щодо ведення артеріальної гіпертензії (АГ) Європейського товариства гіпертензії (ESH) побачили світ рівно 20 років тому з ініціативи професора Альберто Занкетті. Він вважав, що європейські експерти мають висловити свою думку щодо діагностики та лікування цього вкрай актуального захворювання, а не продовжувати посилатися на рекомендації Всесвітньої організації охорони здоров’я (WHO), Міжнародного товариства гіпертензії (ISH) чи наукових товариств США. І ця робота під керівництвом професора Занкетті була проведена недарма. Настанови ESH стали п’ятою найцитованішою роботою в світі в усіх галузях досліджень і найціннішою в сфері медицини. Оскільки наука не стоїть на місці, особливо в галузі вивчення проблеми АГ, ESH періодично оновлює рекомендації. У цьому огляді знайомимо читачів із ключовими змінами 2023 року та основними положеннями настанови щодо патофізіології, класифікації, діагностики АГ; у наступних номерах зосередимося на лікуванні.
|
Рекомендації |
Клас рекомендації |
Рівень доказовості |
|
Визначення категорій артеріального тиску (АТ), ступенів і стадій АГ за офісним рівнем АТ |
||
|
Рекомендується класифікувати АТ як оптимальний, нормальний, високий нормальний та АГ 1, 2 або 3 ступеня відповідно до офісного рівня АТ |
I |
C |
|
Крім ступенів АГ, які базуються на рівні АТ, рекомендується виокремлювати також 1, 2 і 3 стадії АГ. Стадія 1: неускладнена АГ без ураження органів-мішеней, діабету, серцево-судинних захворювань (CCЗ) і хронічної хвороби нирок (ХХН) ≥3 стадії. Стадія 2: наявність ураження органів-мішеней, цукрового діабету або ХХН 3 стадії. Стадія 3: наявність ССЗ або ХХН 4 або 5 стадії |
I |
C |
|
Оцінка ризику при АГ за допомогою SCORE2 і SCORE2-OP |
||
|
Оцінка серцево-судинного ризику за допомогою систем SCORE2 і SCORE2-OP рекомендована пацієнтам з АГ, які ще не мають високого чи дуже високого ризику через установлені ССЗ або ХХН, тривалий або ускладнений цукровий діабет, тяжкі ураження органів-мішеней (наприклад, гіпертрофія лівого шлуночка) чи значно виражений 1 фактор ризику (наприклад, гіперхолестеринемія, альбумінурія) |
I |
B |
|
Скринінг АГ |
||
|
Виявлення випадків АГ або опортуністичний скринінг на АГ рекомендований усім дорослим |
I |
C |
|
Регулярні вимірювання АТ рекомендуються дорослим віком >40 років або раніше пацієнтам із групи високого ризику |
I |
C |
|
В осіб без АГ інтервали для повторного вимірювання АТ мають бути заплановані залежно від рівня АТ, ризику гіпертензії та серцево-судинного ризику. Пацієнтам із високим ризиком рекомендується щорічне спостереження |
I |
C |
|
Прилади для вимірювання АТ |
||
|
Автоматичні електронні тонометри з манжетою на плече рекомендуються для офісного та позаофісного вимірювання АТ (удома й амбулаторно) |
I |
B |
|
Гібридні ручні аускультативні пристрої з рідкокристалічним або світлодіодним дисплеєм, секундоміри із цифровим зворотним відліком чи ударостійкі анероїдні тонометри можуть використовуватися для офісного вимірювання АТ, якщо автоматизовані пристрої недоступні |
I |
B |
|
Слід використовувати лише належно валідовані пристрої (www.stridebp.org) |
I |
B |
|
Пристрої для вимірювання АТ без манжети не слід використовувати для оцінки або лікування АГ у клінічній практиці |
III |
C |
|
Офісні вимірювання АТ |
||
|
Для діагностики АГ рекомендовано офісне вимірювання АТ, оскільки це єдиний метод, на якому ґрунтується оцінка ризику, пов’язаного з АГ, переваги антигіпертензивного лікування, а також пов’язані з лікуванням порогові значення й цілі АТ |
I |
A |
|
Офісне вимірювання АТ слід проводити в стандартизованих умовах з використанням стандартного протоколу вимірювання. Необхідно провести потрійне вимірювання, а середнє значення двох останніх є репрезентативним значенням |
I |
C |
|
Рекомендується діагностувати АГ після щонайменше 2 окремих візитів до лікаря (протягом 4 тиж), якщо офісний АТ не свідчить про АГ 3 ступеня (≥180/110 мм рт. ст.) або немає симптомів, пов’язаних з АГ, ознак ураження органів-мішеней чи ССЗ |
I |
C |
|
Під час першого візиту слід виміряти АТ на обох руках. Постійна різниця систолічного АТ між руками >15-20 мм рт. ст. свідчить про атероматозне захворювання та пов’язане з підвищеним серцево-судинним ризиком. Усі подальші вимірювання необхідно проводити на руці з найвищим показником АТ |
I |
C |
|
Позаофісне вимірювання АТ є джерелом корисної інформації, пов’язаної з АТ, до та під час лікування, тому рекомендується отримати додаткову інформацію про значення АТ за допомогою амбулаторного, домашнього моніторингу чи обох (за можливості) |
I |
C |
|
Домашній моніторинг АТ |
||
|
Домашній моніторинг АТ рекомендований на додаток до офісного вимірювання АТ для покращення прогнозування серцево-судинного ризику через кращу відтворюваність і прогностичну цінність, ніж в офісного вимірювання, хоча дані рандомізованих контрольованих досліджень щодо покращення результатів лікування відсутні |
II |
B |
|
Домашній моніторинг АТ рекомендується для ідентифікації гіпертензії білого халата чи маскованої гіпертензії |
I |
B |
|
Домашній моніторинг АТ рекомендується для тривалого спостереження за лікованою гіпертензією, оскільки це покращує контроль АТ, особливо в поєднанні з навчанням і консультуванням |
I |
B |
|
Домашній моніторинг АТ потрібно виконувати за допомогою автоматизованих моніторів АТ із манжетою на плече, валідованих відповідно до встановленого протоколу (www.stridebp.org) |
I |
C |
|
Домашній АТ слід контролювати протягом 7 (не менше 3) днів із подвійним ранковим (з інтервалом в 1 хв) і вечірнім вимірюванням перед відвідуванням лікаря. Середній домашній АТ має бути розрахований після відкидання показань 1-го дня |
I |
C |
|
Амбулаторний моніторинг АТ (АМАТ) |
||
|
АМАТ рекомендовано на додаток до офісного вимірювання АТ для покращення прогнозування серцево-судинного ризику завдяки кращій відтворюваності та прогностичній цінності, ніж в офісного вимірювання, хоча дані рандомізованих контрольованих досліджень щодо покращення результатів лікування відсутні |
II |
B |
|
АМАТ рекомендується для ідентифікації гіпертензії білого халата, маскованої гіпертензії та фенотипів нічного підвищення АТ. Може знадобитися повторний АМАТ, оскільки ці фенотипи мають обмежену відтворюваність |
I |
B |
|
Для діагностики справжньої резистентної гіпертензії варто використовувати АМАТ |
I |
B |
|
АМАТ необхідно виконувати за допомогою автоматизованих моніторів АТ із манжетою на плече, валідованих відповідно до встановленого протоколу (www.stridebp.org) |
I |
C |
|
Рекомендована частота вимірювань становить 20 хв удень і вночі, щоб мінімізувати ризик пропуску денних або нічних епізодів |
I |
C |
Що нового в рекомендаціях ESH-2023?
Хоча в оновлених настановах немає серйозних сюрпризів, але існує чимало доповнень та деяких змін.
Насамперед значну увагу приділено вимірюванню АТ із детальнішим алгоритмом, ніж раніше. Наполегливо рекомендується використовувати (за можливості) домашнє і амбулаторне моніторування АТ, що покращує прогнозування ризику щодо ураження органів-мішеней та серцево-судинних подій порівняно з офісним вимірюванням АТ.
У нових рекомендаціях цільовий рівень АТ для загальної популяції пацієнтів з АГ залишився без змін – <140/80 мм рт. ст. для більшості пацієнтів. Однак у новому документі зазначається, що слід докладати зусиль для досягнення діапазону 120‑129/70‑79 мм рт. ст., але лише якщо лікування добре переноситься, щоб уникнути ризику його припинення.
Досить суттєвою зміною є уточнення місця β-блокаторів в алгоритмах лікування АГ. Раніше β-блокатори не вважалися антигіпертензивними засобами першого вибору, але зараз їх позиціонують як препарати, які можна використовувати на будь-якому етапі алгоритму лікування АГ, якщо є показання або інші умови, за яких вони вважаються корисними.
У цьогорічній настанові запровадили новий термін – «справжня резистентна гіпертензія», що визначається як САТ ≥140 мм рт. ст. або ДАТ ≥90 мм рт. ст. за наявності таких умов:
- пацієнт приймає максимальні рекомендовані та переносимі дози 3 препаратів, що містять блокатор ренін-ангіотензинової системи (інгібітор АПФ або БРА), блокатор кальцієвих каналів, тіазидний / тіазидоподібний діуретик;
- неадекватний контроль АТ підтверджено амбулаторним (бажано) або домашнім моніторингом;
- були виключені різні причини псевдорезистентної (насамперед поганий комплаєнс) і вторинної гіпертензії.
За оцінками експертів, лише ≈5% пацієнтів мають справжню резистентну гіпертензію. Для цих хворих рекомендуються 2 підходи до лікування.
Для тих, хто не має прогресувального захворювання нирок (швидкість клубочкової фільтрації >40 мл/хв), можна розглянути денервацію нирок (нова рекомендація). Для пацієнтів із прогресувальною хворобою нирок можна розглянути комбінований діуретичний підхід (хлорталідон і петльовий діуретик) у світлі результатів нещодавнього дослідження CLICK.
І нарешті, до настанов 2023 року було включено такі нові теми: АГ у зв’язку з COVID‑19 та онкогіпертензія.
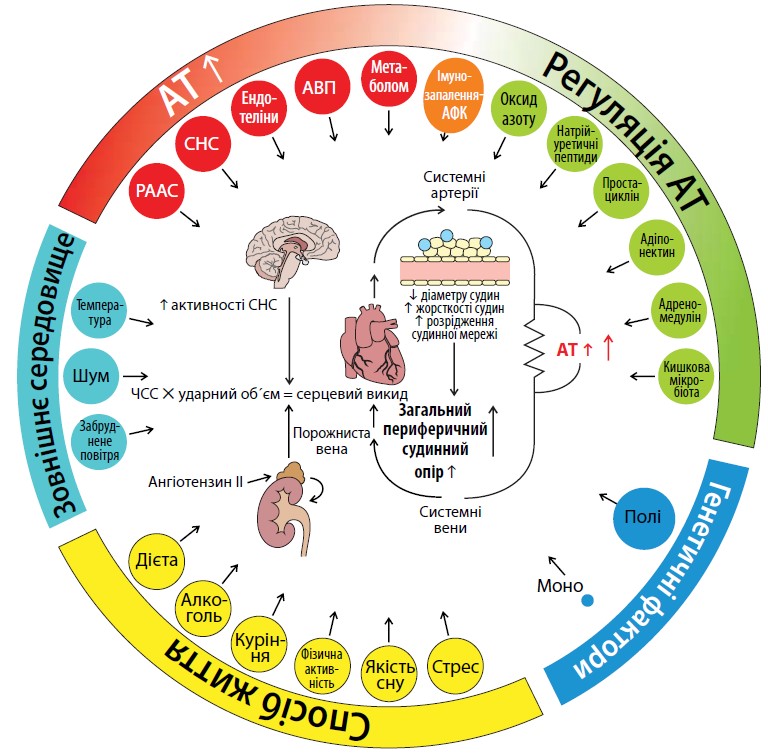
Патофізіологія АГ
АГ розподіляють на первинну (її також називають есенціальною) і вторинну форми. Вторинна гіпертензія виникає унаслідок певних причин і може бути виявлена лише в незначної частки пацієнтів. Первинну АГ має більшість хворих, а її розвиток – результат складної взаємодії генетичного фону, факторів навколишнього середовища, процесу старіння (рис. 1).
Рис. 1. Механізми, залучені до регуляції АТ, і патофізіологія АГ
Примітки:
РААС – ренін-ангіотензин-альдостеронова система; СНС – симпатична нервова система;
АВП – аргінін-вазопресин (антидіуретичний гормон);
АФК – активні форми кисню;
ЧСС – частота серцевих скорочень.
Визначення та класифікація АГ
На підставі наявних доказів визначення АГ залишається незмінним порівняно з попередніми настановами. АГ діагностується на основі повторних офісних показників САТ ≥140 мм рт. ст. та/або ДАТ ≥90 мм рт. ст. Однак у настанові наголошено на тому, що існує певний зв’язок між АТ і ризиком ССЗ або летальних ниркових подій, починаючи з офісного САТ >115 мм рт. ст. і ДАТ >75 мм рт. ст.
Класифікація офісного рівня АТ і ступенів АГ також залишається незмінною порівняно з попередніми рекомендаціями (табл.).
|
Таблиця. Класифікація АГ |
|||
|
Категорія АТ / ступінь АГ |
САТ (мм рт. ст.) |
|
ДАТ (мм рт. ст.) |
|
Оптимальний |
<120 |
та |
<80 |
|
Нормальний |
120-129 |
та |
80-84 |
|
Високий нормальний |
130-139 |
та/або |
85-89 |
|
АГ 1 ступеня |
140-159 |
та/або |
90-99 |
|
АГ 2 ступеня |
160-179 |
та/або |
100-109 |
|
АГ 3 ступеня |
≥180 |
та/або |
≥110 |
|
Ізольована систолічна гіпертензія* |
≥140 |
та |
<90 |
|
Ізольована діастолічна гіпертензія* |
<140 |
та |
≥90 |
|
Примітки: категорія АТ визначається найвищим рівнем АТ (САТ або ДАТ); * ступінь ізольованої систолічної чи діастолічної гіпертензії оцінюється як 1, 2, 3 відповідно до значень САТ і ДАТ у зазначених діапазонах; така сама класифікація використовується для підлітків віком ≥16 років. |
|||
На додаток до ступенів АГ, які базуються на значеннях АТ, розрізняють стадії захворювання:
- стадія 1: неускладнена АГ (без ураження органів-мішеней, установленого ССЗ або ХХН ≥2 стадії);
- стадія 2: наявність ураження органів-мішеней, ХХН 3 ступеня або цукрового діабету;
- стадія 3: встановлене ССЗ або ХХН 4 або 5 стадії.
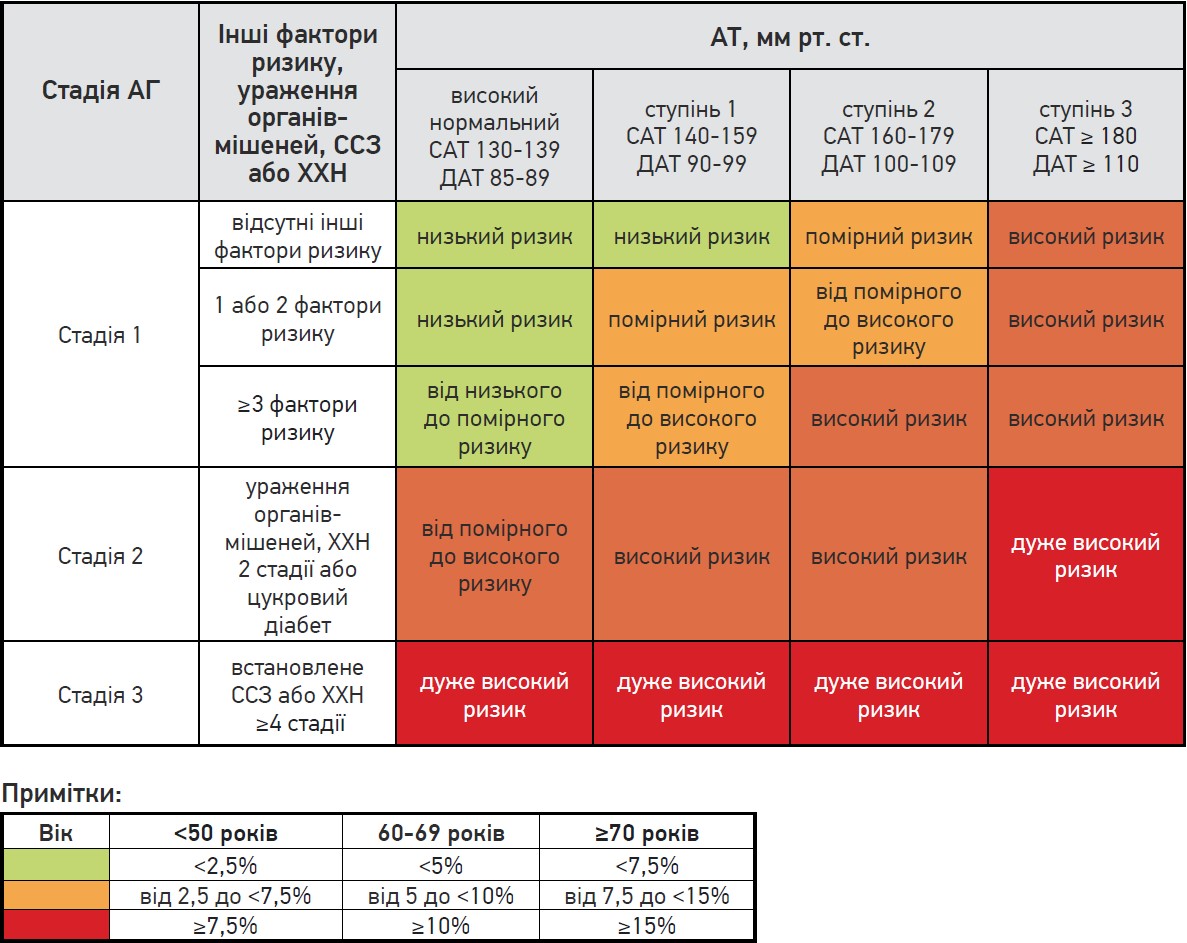
Серцево-судинний ризик залежно від ступеня та стадії гіпертонічної хвороби
Існує чіткий зв’язок між підвищенням АТ і ризиком ССЗ та ХХН (рис. 2). Це стосується всіх вікових та етнічних груп. Установлено, що для кожного підвищення офісного САТ на 20 мм рт. ст. або офісного ДАТ на 10 мм рт. ст. ризик летальної ІХС або інсульту подвоюється. Крім того, АГ часто пов’язана з іншими факторами ризику, включаючи дисліпідемію, порушення толерантності до глюкози та цукровий діабет 2 типу, що додатково підвищує ризик ССЗ. Оцінка загального серцево-судинного ризику рекомендована для кожного пацієнта з АГ, оскільки це важливо для вибору лікування.
Рис. 2. Серцево-судинний ризик залежно від ступеня та стадії АГ
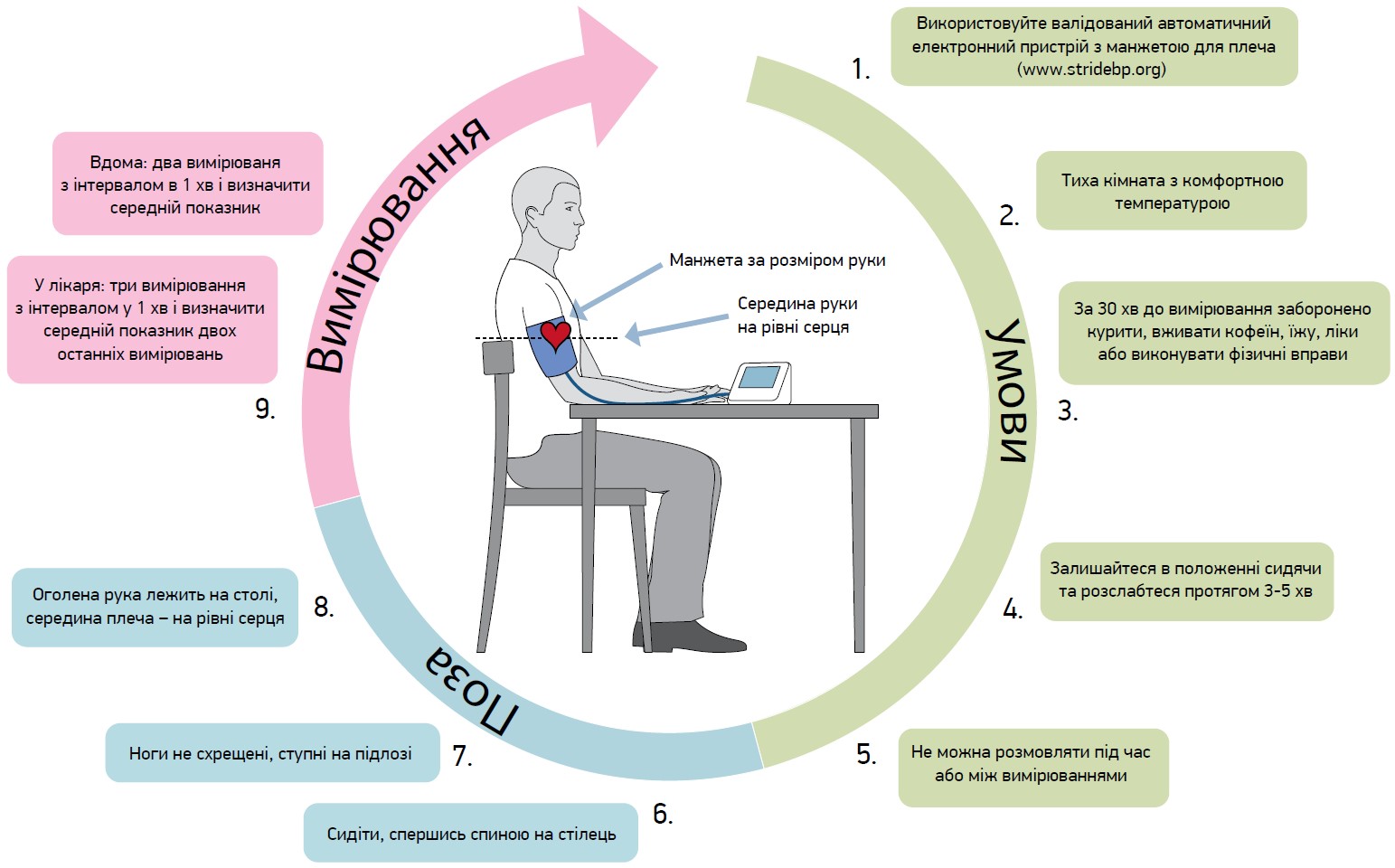
Основні правила вимірювання АТ
Рекомендації щодо вимірювання АТ наведено на рисунку 3.
Рис. 3. Рекомендації щодо вимірювання АТ
Кращим вибором є пристрій, який автоматично проводить вимірювання 3 рази.
Вибір відповідного розміру манжети має вирішальне значення для точного вимірювання АТ: манжета меншого розміру завищує АТ, а більшого – занижує.
Під час першого візиту вимірюйте АТ на обох руках.
|
Домашній та амбулаторний моніторинг АТ |
|
Клінічні показання до домашнього чи амбулаторного моніторингу АТ |
|
Стани, за яких гіпертонія білого халата є поширенішою, наприклад: • АГ I ступеня при офісному вимірюванні АТ; • виражене офісне підвищення АТ без ураження органів-мішеней. |
|
Стани, за яких маскована АГ є поширенішою, наприклад: |
|
В осіб, які вже отримують лікування для: |
|
Підозра на постуральну або постпрандіальну гіпотензію в пацієнтів, котрі отримують лікування |
|
Перебільшена реакція АТ на фізичне навантаження |
|
Значна варіабельність офісних вимірювань АТ |
|
Специфічні показання для АМАТ замість домашнього моніторингу АТ: |
|
Специфічні показання для домашнього моніторингу АТ замість АМАТ: |
|
Показання для повторного позаофісного моніторингу АТ (домашнього чи амбулаторного): |
|
Оцінка ураження органів-мішеней, опосередкованого АГ |
|
|
Тести |
Мета |
|
Базові скринінгові тести рекомендовані всім пацієнтам з АГ |
|
|
ЕКГ у 12 відведеннях |
Вимірювання серцевої та атріовентрикулярної провідності, виявлення серцевих аритмій, ішемії та інфаркту міокарда, скринінг на гіпертрофію лівого шлуночка |
|
Співвідношення альбумін / креатинін у сечі |
Виявлення ХХН та визначення стадії |
|
Сироватковий рівень креатиніну та швидкість клубочкової фільтрації |
Виявлення ХХН і визначення стадії |
|
Розширений скринінг |
|
|
Ехокардіографія |
Оцінка структури та функції шлуночків і лівого передсердя, виявлення захворювання клапанів, визначення діаметра кореня аорти, виявлення аневризми висхідної аорти |
|
Швидкість проходження пульсової хвилі артеріями (cfPWV або baPWV) |
Оцінка жорсткості аорти / великих артерій |
|
УЗД сонної артерії |
Визначення товщини інтими-медіа сонної артерії, виявлення бляшок і стенозу |
|
Сканування кальцію коронарної артерії |
Визначення наявності та ступеня кальцифікації у коронарних артеріях для прогнозування ризику коронарних подій |
|
УЗД черевної аорти |
Скринінг аневризми аорти |
|
УЗД нирок |
Оцінка розміру та структури нирки, виявлення реноваскулярних захворювань, визначення ниркового резистивного індексу (методом спектральної доплерографії) |
|
Спектральна доплерографія |
Діагностика реноваскулярних захворювань і визначення ниркового резистивного індексу |
|
Щиколотково-плечовий індекс |
Скринінг захворювання артерій нижніх кінцівок |
|
Оцінка мікроциркуляторного русла сітківки |
Виявлення мікросудинних змін |
|
Тестування когнітивних функцій (шкали MMSE, MoCA) |
Скринінг ранніх стадій деменції |
|
Візуалізація головного мозку |
Виявлення структурних ушкоджень мозку |
За матеріалами: 2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension Endorsed by the European Renal Association (ERA) and the International Society of Hypertension (ISH). J Hypertens. 2023 Jun 21.
Підготувала Наталя Александрук
Медична газета «Здоров’я України 21 сторіччя» № 15 (551), 2023 р
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....